
Patienten N.N. var i
familiepleje
hos familien
Koppel, der
betragtede hende
som et medlem
af familien, fra
hun var 44 år, og
til hun døde i
1952 - 71 år gammel.
Da Anton
Koppel gik af som plejer
i 1952
skulle N.N.
indlægges på hospitalet igen
efter
27 år hos familien. Hun
døde
imidlertid forinden ved et
trafikuheld. Måske ønskede hun
ikke at blive indlagt igen.
N.N. mente, hun
var
prinsesse, hvilket kan ses
på
hendes legimationskort
udstedt i
1941, hvor hun har
underskrevet
sig „Prinsesse
Holstein“
Familiepleje på Jydske Asyl
Familiepleje opstod omkring år 1900.
Uhelbredelige, men stabiliserede patienter arbejdede hos private bønder, håndværkere, enker etc. i hospitalets omegn. Det var et svar på en tiltagende overbelægning på de store hospitaler, ligesom der tilstræbtes en terapeutisk virkning.
Netop hospitalet i Risskov havde en omfattende familiepleje. Fra 1902 havde hospitalet plejecentralerne Dalstrup og Raamosegaard. Fra disse anbragtes patienter hos omegnens familier. Beklædning sendtes med, og der var fast lægeligt tilsyn. Patienterne kunne bo i mange år hos samme familie og blev således medlem af denne. Om muligt skulle patienterne arbejde. Det kunne være at hjælpe til i huset, på marken og i værkstedet, ligesom det kunne være at tage sig af børnene i plejefamilien.
Man bør huske på, at der indtil 1960´erne fandtes mange – nu forsvundne – „småjobs“ i en husstand. Tømning af kakkelovn, kalkning, fernisering, pasning af mindre hønsehold, slibning og vævning er blot nogle eksempler herpå. Almindelig tøjvask var også noget, der krævede tid. Der skulle jo fyres op under gruekedlen.
Nye tider
Ændringerne i sindssygebehandlingen fra 1950'-erne – hvor der skete store fremskridt inden for psykofarmaka – samt hurtige samfundsforandringer fik store konsekvenser. Familieplejen afskaffedes, kvinderne kom på arbejdsmarkedet, der kom offentligt ansatte pædagoger, landbrug blev nedlagt, ligesom der skete store automatiseringer. Fra 1956 til 1963 nærmest halveredes antallet af patienter i familiepleje (til ca. 400) på landsbasis.
Psykiatrien og det almindelige sygehusvæsen
I 1953 blev det diskuteret meget, om de store psykiatriske hospitaler skulle nedlægges, og alle fremtidens psykiatriske hospitaler skulle opføres i tilknytning til de somatiske sygehuse (for legemligt syge).
Det fremstod efterhånden åbenlyst, at udviklingen indenfor lægevidenskaben – herunder opdagelsen af psykofarmaka – gjorde, at der med fordel kunne indledes et samarbejde med andre lægelige specialer. Ligeledes næredes et ønske om psykiatrisk bistand ved undersøgelser og behandlinger på de somatiske sygehuse. Herudover var der – på sigt – en økonomisk fordel ved, at bekostelige tekniske anlæg kunne blive fælles. Der lå også et ønske om at anskueliggøre, at psykiatrisk behandling var på linie med anden sygdomsbehandling.
Professor Erik Strömgren, og andre med ham argumenterede imidlertid imod denne plan, og det blev i stedet et både og. Man beholdt de allerede eksisterende psykiatriske hospitaler og indrettede psykiatriske afdelinger ved en række somatiske sygehuse.
En omfattende modernisering af de store psykiatriske hospitaler er nu igangsat, således at der i fremtiden bliver enkeltsengsstuer og plads til mange forskellige aktiviteter i forbindelse med de enkelte afdelinger.

Medicinalreklame for angstdæmpende
medicin fra „Ugeskrift for Læger,
1978“. Stesolid og andre såkaldte
benzodiazepiner viste sig at være
meget vanedannende med stor risiko
for afhængighed og misbrug
Psykofarmaka
Psykofarmaka er betegnelsen på den medicin, man bruger i fysisk/biologisk behandling af psykisk syge. Siden oldtiden har man brugt medikamenter til behandling af psykiske sygdomme og psykiske problemer (f.eks. opium, nyserod og kamfer).
Virkningsfuld behandling
Det største fremskridt inden for psykofarmakologien skete i 1950'erne med fire store, afgørende opdagelser, der revolutionerede den psykiatriske udvikling. Patienter kunne herefter behandles med så stor succes, at virkningen var ganske iøjnefaldende. Det førte til en smittende behandlingsmæssig optimisme – en optimisme der dog ret hurtigt viste sig at være lidt for stor.
De fire fremskridt i 1950'erne repræsenterer de fire hovedgrupper i psykofarmakologien:
Lithium: Stabiliserer stemningslejet hos de maniodepressive.
Antipsykotika (neuroleptika): Dæmper sindssygelige symptomer som hallucinationer.
Antidepressiva: Modvirker depression og angst.
Benzodiazepiner: Dæmper angst og uro og kan fremkalde søvn (bl.a. Stesolid).
„Psykofarmaka“ af Jes Gerlach og Per Vestergaard, 1998.
Inden for alle grupper, bortset fra lithium, er der udviklet en lang række beslægtede stoffer, der har varierende virknings- og bivirkningsmønstre. I de senere år er der bl.a. udviklet SSRI-antidepressiva (lykkepiller). Derudover findes diverse bivirkningsmedicin.
Bivirkningerne kan være mangeartede, såsom kvalme, hovedpine, mundtørhed, sved, vægtøgning, morgentræthed, øget appetit og motoriske forstyrrelser.
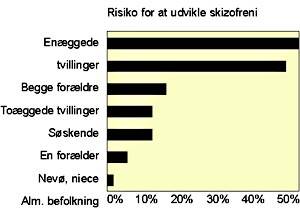
Gennemsnitlig risiko for at udvikle skizofreni
hos slægtninge til
skizofrene – baseret på
undersøgelser udført i Europa mellem
1920
og 1987 (Gottesman 1991).
Arv og miljø
Ved tvillinge- og adoptionsundersøgelser prøver man at finde frem til, om en sindssygdom (f.eks. skizofreni) er arvelig eller miljøbestemt. Er det skizofren arvemasse eller opvækstforhold i hjemmet, der forårsager sygdommen? Kan mennesker med en skizofren arvemasse undgå at få sygdommen i udbrud, hvis miljøet er „i orden“?
Hyppige sammenfald af sindssygdom hos en-æggede tvillinger (med ens arvemateriale) viser, hvor stor betydning, de genetiske forhold har. Bortadopterede børn af skizofrene synes at have samme risiko for at udvikle skizofreni, hvad enten de er opvokset hos deres syge forældre eller hos raske adoptivforældre. Det viser, at den arvemæssige disposition spiller en betydeligt større rolle end opvækstforhold og miljøforhold i videste forstand. Man antager nu, at miljøfaktorer kun kan udløse f.eks. skizofreni, hvis der er en arvelig disposition.
Den arvelige disposition spiller forskellige roller ved de forskellige psykiske sygdomme, men en lang række undersøgelser viser, at den så godt som altid spiller en rolle bortset fra ved psykiske sygdomme, der skyldes kendte ydre og organiske forhold: Hjernebetændelse og andre hjernesygdomme, hjernetraumer, syfilis, visse former for vitaminmangel m.v.
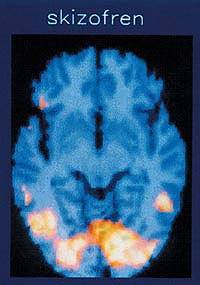
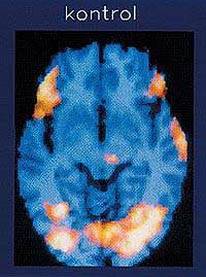
SPECT-skanning. Figuren viser områder af hjernen (lyse
områder) hos en skizofren patient og en rask forsøgsperson,
hvor blodgennemstrømningen er øget under en psykologisk
aktiveringsprøve (Wisconsin kortsorteringsprøve). Det
fremgår,
at den skizofrene patient under testen mangler
aktivering i
pandelappen (opadtil til siden på billederne), mens
begge
personer aktiverer synssansens område (bagtil, nederst i
billedet) – fordi de begge ser normalt.
(A. Madsen, R. Hemmingsen, A. Lassen, 1996).






